Valar Morghulis 凡人皆有一死。
——当说出这句话的时候,你真的了解死亡吗?
人的死亡不可避免,如果突发意外,让死亡发生在「一瞬间」,那么恭喜你抽到可一张「Easy」模式的死亡卡。
但对于大多数人来说,死亡的过程往往是漫长、痛苦及恐惧的。
人的死亡变得越来越漫长

2000 年至 2017 年,我国前 5 位的死因分别为恶性肿瘤、脑血管病、心脏病、呼吸系统疾病、创伤意外及中毒,这 5 种疾病接近总死亡人数的 9 成。其中以心脑血管疾病及恶性肿瘤为代表的慢性疾病所致的死亡,占比超过了一半。
也就是说,大多数人的死亡都是一个漫长的过程,这些慢性疾病所导致的呼吸困难、疼痛、行动受限等症状,会随着病程的逐渐延长,反复折磨患者,最终导致死亡。
因此,对于大多数非意外死亡患者而言,死亡的过程充满痛苦、焦虑及恐惧。哪怕红尘看得再破,死亡前所伴随的疾病折磨,都会消磨人生的所有美好。
而且,随着现代医学的不断发展,疾病的治疗得到了飞速的提升。通过包括气管插管、呼吸机、器官替代治疗在内的多种干预措施,患者的死亡过程可能会被延长至数周,使得「人的死亡变得越来越漫长」。
「如何帮助患者更从容的面对死亡」,在世界各地都有着不同的文化习俗。这些文化习俗大部分是以神话、宗教、信仰的形式出现的。不幸的是,这些文化习俗并不能缓解患者临终时的疼痛,甚至在某些层面上,会增加患者的恐惧感。
死亡的过程漫长、疼痛且令人恐惧
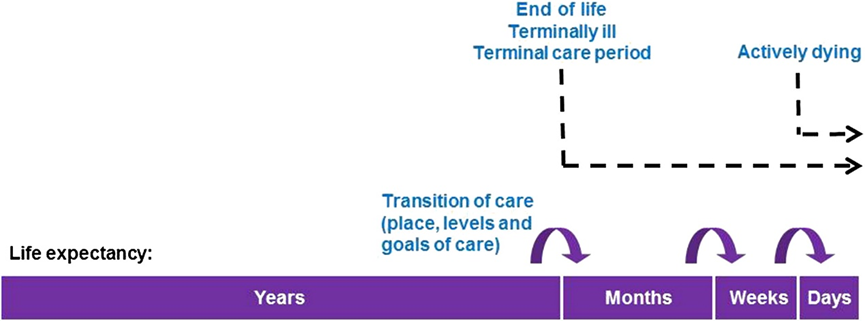
我们所面临的死亡,从来都不是死亡通知书上那一个精确到分秒的时刻。
而是当患者诊断了某一恶性疾病或慢性疾病后,就已经意味着「死亡程序」的开始。
我们可以粗略的把这一类死亡过程分为 4 个时间尺度—— 年、月、周、日。
在诊断恶性疾病或慢性疾病的早期阶段,我们可以通过各种积极的治疗措施和药物控制方案,使得疾病的进展变得缓慢,这些治疗方式往往可以极大程度的缓解患者的躯体症状,从而使得患者回归生活。这个阶段是以「年」作为尺度的,大多数患者可以以接近正常健康人群的状态生活,但随着时间的延长,身体机能会逐渐下降。

不论医生通过怎样的手段,无法「临床治愈」的疾病,都会走向疾病的终末期。在某个阶段,患者的躯体症状和精神状况会急剧下降,短时间内会反复的住院治疗;同时,疾病所导致的各种症状会反复折磨患者,使得患者逐步脱离正常的生活轨迹。在这个以「月」为时间尺度的阶段,医生的治疗手段已经跟不上疾病的发展速度了,是时候考虑以减轻患者躯体不适症状的「姑息治疗」了。
当疾病再往后发展,患者可能需要各种生命仪器的维持、医护人员的严密监控,甚至在尝试任何潜在的治疗方式后,患者仍无出院的希望。在此阶段,患者除饱受疾病的折磨外,各种医疗监护措施和治疗方式的实施,还会给患者造成更多的疼痛、精神负担甚至恐惧。
研究表明,高达 70% 至 90% 的癌症患者在临终时会出现疼痛,且疼痛程度会逐步加重,是患者生命最后阶段中最令人恐惧症状之一。在这个以「周」为尺度的过程中,往往此类患者会在短期内死亡,「临终关怀」则成为缓解患者痛苦的选择之一。

在患者生命的最后几「天」中,部分疼痛可以缓解。但仍接近半数的患者表现出超乎极限的疼痛,会使得患者的生存意志完全丧失,甚至主动寻求死亡。同时由于疾病的进展,此类患者身体会极度虚弱,器官功能会出现异常,各种伴随症状也会接踵而至。部分患者在此阶段可能处于昏迷的状态,但仍有部分患者可以清楚的意识到自己生命终结的临近,这种巨大的恐惧心理直至患者死亡的那一刻才会消失。在此阶段医护人员所给予患者的「临终关怀」,可能践行人文医学最好的方式之一了。
临终关怀是姑息治疗的终末阶段
姑息治疗:是通过早期识别和系统评估,在确定疾病无法获得临床治愈的前提下,所采取的预防和减轻患者痛苦的治疗方式,目的是提高患者及其家人的生活质量,改善患者身体、心理和精神方面的问题。
临终关怀:泛指对晚期疾病患者的护理。当患者躯体机能快速下降,在不可避免死亡前的最后几周或几个月中,所采取的以缓解躯体症状为目的,而不是治疗原发疾病及延长寿命的治疗方式。

感觉比较绕口,目前也没有统一的界定,从个人理解来说:
- 姑息治疗:通过各种方式,延长疾病终末期前的生存时间,目的是使患者回归生活。
- 临终关怀:通过各种处理方式,减轻疾病终末期时的各种症状,目的是让患者从容地死亡。
因此,临终关怀是姑息治疗的终末阶段,目的是缓解患者临终时的痛苦、恐惧,避免采取以牺牲患者舒适性为代价的医疗措施。
什么时候开始临终关怀
医生对患者生存时长的预测是不准确的,而且往往过于乐观。
通过大量患者的统计分析,我们建立了各种预后模型、评估量表,用以判断患者的大概生存时间。但这个生存时间是一个概率问题:虽然 90% 的患者通过预测可能在两周内死亡,但仍有 10% 的患者可能会存活更长时间。这就给临终关怀的介入时机造成了巨大的困难。
理论上,对于接受临终关怀的患者,有权获得无限制时长的关怀措施,直至患者死亡。但在西方的实践中,通常以生存期小于 6 个月的患者为主。这和当地医疗保险的条款相关,出于对保险成本的控制,医疗保险公司在对潜在患者进行临终关怀进行审核时,会要求医生证明其会在 6 个月内死亡,并要求患者放弃具有任何治愈目的的治疗方式。
大多数患者在医疗保险的支持下,可以获得高质量的临终关怀。不过仍有患者存活时间超过 6 个月,此时保险公司不再支付患者的相关费用,要求患者终止临终关怀并出院回家。这种「出院」对于患者来说,并不是值得高兴的事情,因为疾病本身并没有得到治愈;终止临终关怀的治疗,可使得患者本该缓解的症状再发,且无法得到有效的治疗。

对接受临终关怀患者的家属进行回访时发现:在缓解疼痛和呼吸困难等主要症状方面,患者得到了「恰到好处」的帮助。与接受 ≤3 天的临终关怀患者相比,接受临终关怀超过 30 天的患者可能获得更好的疼痛缓解。
许多患者的临终关怀接入时间往往开始得太晚,超过四分之一的临终关怀患者,直至死亡前的一周才真正接受相应的护理,中位住院时间仅为 18 天。使得患者在前期遭受了许多不必要的痛苦及精神负担。相关研究者建议:在死亡前 3 个月或更长时间介入临终关怀,是更为理想的选择。
获得临终关怀是一种特权
我们之所以对临终关怀感到如此陌生,是因为在全球范围内,临终关怀都是一种特权,仅有少部分「特权患者」能获得。
近年来,人的死亡方式发生了根本变化。对许多人来说,虽然寿命得到了显著的延长,但死亡的过程被显著延长;同时,患者的死亡地点更多的从家庭转移到了医疗机构,使得临终患者的治疗可能会持续到生命的最后一刻。
生命最后几个月的治疗费用往往十分昂贵,以至于「因病返贫」仍为我国脱贫攻坚的主要方向。多个研究表明,临终关怀所带来的经济负担,要显著少于对临终患者采取的积极治疗。可以减少患者家庭及社会医疗保险的负担。
但由于受社会文化习俗和传统观念的影响,在患者需要临终关怀的时候,患者本人的参与往往是缺失的。家属对患者疾病不全面的认识,及中国传统文化的影响,对亲人尽全力的救治是家属的本分,往往患者家属不会主动选择临终关怀。同时,医疗机构在治疗临终患者的治疗发挥了负面的作用。医生在临终时的干预往往是过度的,甚至排除了患者家属的参与,增加了患者的痛苦,并占用了原本可以用以满足其他患者的医疗资源。
大部分患者家属和医护人员希望通过对患者的积极治疗,以期使患者获得更长的生存时间;不但需要承担高昂的治疗成本,而且对患者来说,还会带的漫长而又痛苦的治疗过程。

临终关怀的缺失在中低收入国家更为明显,高收入国家的临终患者,可以较为便捷的获得更多的医疗资源,而大多数低收入人群很少能够通过有效途径减轻临终时的痛苦。由于缺乏可以实施临终关怀的社会机构,往往此类患者在临终阶段最好的选择仍是医院,这就导致临终关怀患者与国家的医疗保险制度绑定在了一起。
临终关怀在我国现阶段的社会医疗保险制度下,想要轻松获得几乎是难以实现的。医疗机构收治一名患者后,受到医保限制,需要考核每位患者的住院日时长、药占比、耗材比等等指标。这些指标对临终患者来说都不友好,此类住院患者的多个指标往往是超额的,会招致医保对医生的罚款;且此类患者仅需要简单的护理及少量的药物使用,并不能给科室创造收入,进一步增加了临终患者的入院难度。
因此,我国现阶段有真正意义上的临终关怀病房或中心实属凤毛麟角,大多数需要实施临终关怀的住院患者,都在专科病房或重症监护病房离世,这些科室难以实践临终关怀的理念,在患者生命的最后阶段,并没有让患者获得充分的镇痛和心理关怀。
正因为临终关怀的稀缺性,真正能勉获得到临终关怀治疗的患者,往往是有一定特殊渠道和背景的。普及临终关怀还有很长一段的路要走,这一路充满了患者的痛苦和恐惧,且目前仍看不到希望的曙光。
镇痛是临终关怀的核心
疼痛是临终患者几乎无法避免的显著症状,其可一并导致患者疲劳、虚弱、精神错乱、厌食、便秘、体重下降等问题;随着死亡的临近,疼痛的程度可成指数级上升。
我们都知道,疼痛会伴随恶性肿瘤患者的整个生命末期,但我们往往忽视了非肿瘤患者临终时的疼痛。

诸如可导致心力衰竭、呼吸衰竭、水肿等症状的慢性疾病,这些患者在临终阶段不可避免的会出现多种性质的疼痛。往往这些患者的症状几乎不可能得到缓解,尤其是以呼吸困难为主要表现的临终状态,对此类患者使用镇痛、镇静药物是临床禁忌,最终患者在无尽的痛苦及恐惧中逐步丧失意识,直至死亡。
药物(非阿片类药物、阿片类药物、其它辅助药物)是癌症患者缓解疼痛的主要治疗方式,理论上只要充分利用好这些药物,患者可以较为舒适的度过临终阶段。但在现实中,由于此类药物会增加的其它不良事件的风险,且患者间个体化差异大,使医生对疼痛评估和管理变得复杂且保守,大多数患者并不能充分缓解自身的疼痛。
从另一角度,患者可能对疼痛持「宿命论」的态度,或是担心药物的「成瘾性」,不愿主动向家人及医生表述疼痛,从而让医生对患者疼痛的管理变得更加困难。面对疼痛,大多数患者会采取分心、想象、放松、改变行动模式或祈祷等尝试缓解疼痛,但没有证据表明这些措施可以产生积极作用。因此,药物镇痛是临终关怀的核心。
临终关怀的疼痛管理是如何进行的?
阿片类药物是缓解临终患者疼痛最有效的药物。
在姑息治疗阶段,患者的疼痛往往可以通过口服阿片类药物得到充分的缓解,在疼痛专科医师的指导下,对镇痛药物的动态滴定调整,可以让患者回归生活,充分享受生命最后的时光。
由于阿片类药物的特性,复用制一定阶段后,口服或外用药物可能无法完全缓解患者的疼痛,且出现需要专业护理的临床症状时,从某种意义上就意味着临终关怀的开始。
由于需要更强、更危险的阿片类药物干预,此类患者往往需要住院治疗。医疗机构可以通过多种方式缓解患者的疼痛,包括静脉或髓内泵入阿片类药物、神经毁损、消融等方式,可以使得患者的疼痛得以进一步的缓解。由于此类治疗措施需要持续使用,就意味着患者无法存活出院。
随着用药时间的延长,阿片类药物的用量会逐步增大,并产生厌食、便秘、精神异常等副作用。同时患者面对死亡即将到来的恐惧感,可能会影响镇痛药物在生命的最后几天或几小时内的效用。此时姑息性镇静成为患者缓解症状的唯一选择。

姑息性镇静是采取标准疗法后,缓解临终症状的最后手段。此外,当临终患者出现紧急情况,如危及生命的大出血、抽搐或气道梗阻,也可能需要快速镇静以缓解痛苦。
理论下,医师只有在无计可施的情况下,通过多学科介入讨论(例如疼痛、肿瘤、精神科医生,医院伦理委员会)之后,才考虑对患者进行镇静。如果患者无法做出决定,则必须在与患者家属或法定代理人讨论后,才能对患者实施镇静。
通常情况下,对临终患者实施镇静后,不在对患者进行唤醒,以避免再次遭受疼痛的打击及临终的痛苦。需要注意的是:镇静的实施,剥夺了患者与家人完成对话、告别和阐述遗愿的能力。因此,在对临终患者进行镇静前,因充分提供患者与家属的交流机会,并让家属与患者做最后的道别。
以患者家庭为中心的临终关怀
「以患者为中心的治疗模式」是目前医疗机构的主要指导思想之一,而临终关怀则应共同关注患者家属,以家庭为中心的是临终关怀的重要方面。
患者在临终时往往会有以下担心和疑问:
- 我的死会让家人和朋友伤心吗?
- 即将到来的死亡,让我无法完成人生计划和目标。
- 我将不再有机会体验任何美好的事情。
- 我的死亡过程是否是充满痛苦?
- 我是否拥有来世,我死后的身体会发生什么样的变化?
同学们发现没有,患者的众多担心和疑问中,能通过医疗干预、并能切实解决的并不多,更多的需要整个家庭甚至社会的参与才能解决。

死亡不单是患者一个人需要面对的事。照顾濒临死亡和痛苦的亲人,是家属人生中可经历的最紧张的事情之一。对患者疼痛的担忧,是家属最常见问题。当临终患者疼痛无法得到有效镇痛时,其伴侣或家属表示他们与患者的关系受到威胁,甚至产生破裂。家庭关系的破裂,反过来会影响患者临终前的护理,不利于患者的心理健康。
当家属发现患者患有某种绝症时,往往会与医护人员达成私下协议,要求医生对患者病情的实际情况进行隐瞒。患者在未知的恐惧下,会产生猜疑、焦虑甚至愤怒,对患者与家属的关系产生消极影响。事实上,这种私下隐瞒的方式,违背了「授权委托书」的法理,从某种程度上来说是违法的;同时,多数患者可通过自身的感觉、家属的表情及医护人员的言语中,不难得出自己命不久矣的结论。这种对患者病情的隐瞒,间接扼杀了患者与家属的有效沟通,使得道别难以进行。
家庭是临终关怀的重要组成部分,甚至可以说是最重要的。在临终关怀的实施过程中,医疗所能干预的仅是缓解患者的躯体症状,患者所承担的心理负担同样会反馈至家属身上。若无法处理好包括患者在内的整个家庭的精神负担,则患者临终关怀的效果会大打折扣。因此,目前强调在临终关怀中,早期和持续的心理干预,会使得患者的护理获得更好的效果,同时可以减轻家属的心理负担。
难以忍受的躯体症状,不是驱使患者主动寻求死亡的主要原因,而是在临终过程中,对家属的负担感、生存意志丧失等消极心理因素,可让患者产生强烈的求死欲望。因此,对于临终关怀患者,心理治疗是其中重要额一环,但在国内心理咨询广泛缺失的大背景下,针对临终患者及其家属的心理干预,更是难以获得。
当患者需要启动临终关怀的时候,医护人员如何与患者沟通是个巨大的障碍。相关专家建议沟通应该是一个循序渐进过程,而不是以单次对话告知的方式。
Atul Gawande 老师建议使用多个问题来构建临终关怀的对话框架:
- 您对自己所处的位置和疾病有何理解?
- 您对未来有什么恐惧或担忧?
- 您的目标和必须完成的心愿是什么?
- 您可以接受哪些结果?
- 您愿意牺牲什么,以及不愿意付出何种代价?
- 您所理解的美好的一天会是什么样子?
通过与医生一系列的谈话,让患者及家属接受临终关怀,理解这种措施的必要性。个人认为,以上对话同样适合患者家属,依据患者所给予的反馈,协助制定更适合患者的临终关怀模式。
理想中的临终关怀
在已经开展临终关怀病房/中心的国家或地区,临终关怀团队的逐渐成熟,可以为我们提供一定的参考。

- 医生:初级保健医生、临终关怀医生或医疗主任对临终护理进行监督。每位患者将选择一名初级保健医生跟踪自己的身体状态,制定临终护理和治疗的方案,并推进实施。
- 护士:护士会依据患者及家属的意愿,来到患者家中或其他医疗场所提供护理,同时负责协调临终护理团队。
- 家庭健康助手:家庭健康助手可以在日常护理之外提供其他支持,例如穿衣、洗澡和进食。
- 心理咨询师:心理咨询师可以为整个家庭提供心理关怀和指导。
- 社会工作者:社会工作者可提供咨询和支持。
- 药剂师:药剂师会监督用药,并就缓解症状提出最有效的建议。
- 志愿者:训练有素的志愿者提供各种服务,包括为照料者提供陪伴或休息,以及帮助运输或满足其他实际需要。
- 其他专业人士:言语、物理治疗师可以根据需要提供治疗。
- 殡葬服务人员:在接受临终关怀的亲人去世后,可由训练有素的居丧咨询师提供支持和指导。
限于我国国情,临终关怀的理念仍在起步阶段,更别提可以应用于实际的临终关怀病房。参考以上的团队组成,有条件的可以自行联系及构建临终关怀团队,虽然整个团队的运作可能会磕磕巴巴,但总好过于家属一个人护理临终患者的极端情况。
临终关怀的法律风险
在大多数国家,帮助临终患者结束生命,如向患者提供致命药物,可能被定义为协助自杀,属于刑事犯罪。无论协助患者死亡的目的如何,该行为的犯罪性质没有根本的改变。
临终关怀目前没有统一的指南意见,没有现实的法律基础,甚至社会也没能接受这一理念。在没有统一的行动方针前,临终关怀成了灰色地带。
支持者认为:临终关怀的目的是降低患者意识并减轻痛苦。从伦理上讲,这种做法与安乐死及医疗辅助死亡是有着根本的不同,因为其目的并不是促使患者死亡,而是协助患者度过死亡前的时间。
反对者认为:临终关怀剥夺了患者获得治疗的机会,对患者出现的临床症状不进行治疗及干预、任由其发展,从本质上来讲,就是协助患者死亡,是不被伦理所接受的。
两种说法都有其合理之处,作为一线医生的我们,也无能为力,在处理这一类临终患者时,也都游走在危险的边缘。这也是为什么医生不愿意对患者实施临终关怀。

我随便问了问身边的同事:
当你处于临终时,你希望我能做什么?
所有医生都回:
用 XXX 药物把我弄死算了😂
玩笑归玩笑,这是肯定是不合法的。我们医生都知道临终时的痛苦,也都清楚临终时自身的命运不掌握在自己手里面的感觉,理解临终时想主动终结生命的愿望。
但是,法律不允许任何人这么做!
随着老龄化社会的逐步逼近,临终关怀的需求会越来越多。
- 好的情况下,政府会注意到临终关怀的重要性及经济性,制定相应的法律和指南,造福临终患者;
- 糟糕的情况下,游走在灰色地带的临终关怀,总有一天会触及法律的红线,通过某个事件推至台前,倒逼社会及国家做出抉择。
就目前而言,想要获得临终关怀的支持,尤其是院内临终关怀护理,最好的途径是——认识一位医疗工作者,抱紧他的大腿,并许诺不给他带来任何额外的法律风险(手动狗头)。

最后,我想说的是
生命在终结阶段不会像「夕阳」一样美好,更像是在无尽黑暗的「暴风雨」中,直至一切归于沉寂。
临终关怀是这场「暴风雨」中唯一可以遮蔽的地方,在医护及家属的陪伴下,就像拥有了可依偎的取暖炉,在我们在生命的最后阶段,可以从容的面对死亡。